De hecho, la mayoría de las vacunas requieren una dosis de refuerzo para funcionar.

Los casos ya están comenzando a aparecer. Cuando Colin Horseman, de 85 años, fue admitido en la clínica Royal Infirmary de Doncaster, en Inglaterra, a fines de diciembre, fue por una sospecha de infección renal.
Pero poco después contrajo covid-19. En ese momento, aproximadamente una de cada cuatro personas hospitalizadas con el virus lo había adquirido allí. Desarrolló síntomas graves y finalmente fue intubado con un respirador. Pocos días después, murió.
A primera vista, la situación de Horseman puede parecer bastante típica, aunque no por ello menos trágica. Después de todo, al menos 84.767 personas han sucumbido a la enfermedad solo en Reino Unido en el momento de escribir este artículo.
Pero como explicó recientemente su hijo en un periódico local, menos de tres semanas antes había estado entre las primeras personas en el mundo en recibir la primera dosis la vacuna Pfizer-BioNTech contra el coronavirus. Debía recibir la segunda dosis dos días después de la fecha en que murió.
De hecho, la mayoría de las vacunas requieren una dosis de refuerzo para funcionar.
La vacuna MMR (sarampión, paperas y rubéola) se administra a bebés de todo el mundo para prevenir estas mortales infecciones infantiles. Alrededor del 40% de quienes reciben una sola dosis no están protegidas de los tres virus, en comparación con el 4% que sí recibieron la segunda.
Las personas del primer grupo tienen cuatro veces más probabilidades de contraer sarampión que las del segundo. Y ha habido brotes en lugares donde muchas personas no ha completado el calendario completo de vacunación triple viral.
"La razón por la que la gente está tan interesada en los refuerzos y los considera tan vitales es que te ofrecen un ajuste más fino a tu respuesta inmune", dice Danny Altmann, profesor de inmunología en el Imperial College de Londres.
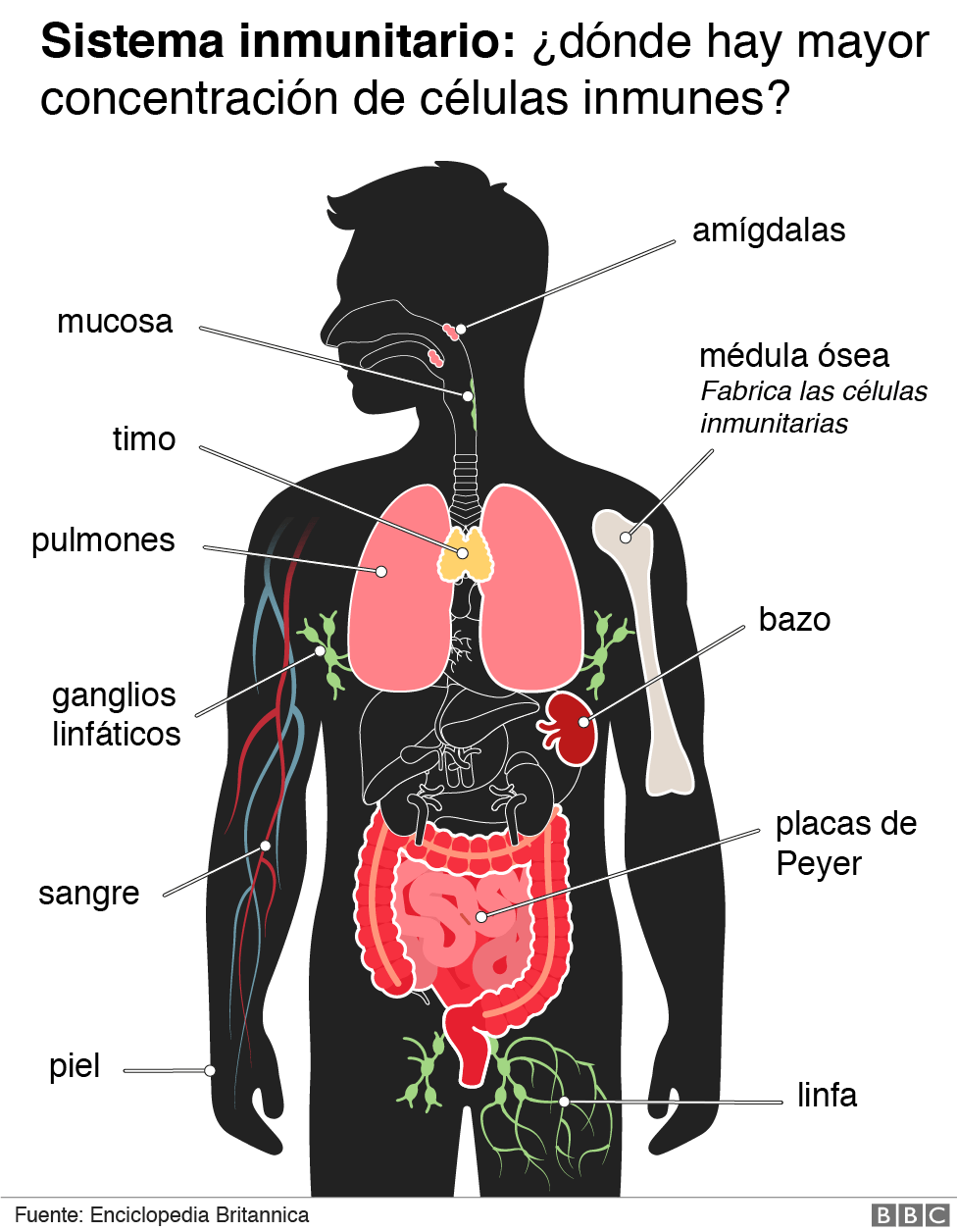
Cuando el sistema inmunológico se encuentra por primera vez con una vacuna, activa dos tipos importantes de glóbulos blancos.
Primero están las células B plasmáticas, que se enfocan principalmente en producir anticuerpos. Desafortunadamente, este tipo de células tiene una vida corta y aunque tu cuerpo esté lleno de anticuerpos durante unas semanas, sin la segunda inyección a menudo se presenta un rápido declive.
Luego están las células T, cada una de las cuales está diseñada específicamente para identificar un patógeno en particular y matarlo. Algunas de estas, como las células T de memoria, pueden permanecer en el cuerpo durante décadas hasta que se topan con su objetivo, lo que significa que la inmunidad a las vacunas o infecciones a veces puede durar toda la vida.
Pero lo más importante es que, por lo general, no tendrás muchas de estas células hasta que te apliquen la segunda dosis de vacuna.
Por tanto, la dosis de refuerzo es una forma de volver a exponer el cuerpo a los antígenos, las moléculas de los patógenos que activan el sistema inmunológico, para iniciar la segunda parte de la respuesta.
"Una vez que hayas recibido el refuerzo, tendrás una frecuencia más alta de células T de memoria. Y hasta cierto punto, también del grupo de células B de memoria. También producirás anticuerpos de mayor calidad", dice Altmann.
En la segunda exposición a la misma vacuna o patógeno, las células B que quedan pueden dividirse rápidamente y multiplicarse en masa, lo que lleva a un segundo momento alto en la cantidad de anticuerpos circulantes.
Las células B no solo son más numerosas, sino que los anticuerpos que producen están mejor dirigidos. Y las células T de memoria también proliferan rápidamente. Se sabe que han desempeñado un papel fundamental durante la pandemia actual, protegiendo a algunas personas de desarrollar covid-19 severo.
Aunque es posible que el virus solo haya estado circulando a nivel mundial desde diciembre de 2019, hay algunas pruebas de que esas células puedan haber "visto" otros coronavirus antes, como los que causan el resfriado común, lo que les permite reconocer al nuevo coronavirus.
Entonces, ¿qué tan efectiva es una dosis única de cada una de las vacunas contra la covid-19? Esto es sorprendentemente complicado de responder.
Esto es lo que sabemos hasta ahora de cada vacuna.
Según los datos de Pfizer publicados en diciembre de 2020, su vacuna con BioNTech tiene aproximadamente un 52% de efectividad después de la primera dosis.
Sin embargo, esta protección inicial viene con algunas restricciones: la protección no se activa al menos hasta el día 12 y sigue siendo significativamente menos protectora (59%) una dosis que dos.
Pero también hay otra información circulando en internet: que la primera dosis tiene una efectividad de alrededor del 90%. Y aquí es donde se vuelve un poco más complicado.
El Comité de Vacunas de Reino Unido, el JCVI, calculó la eficacia con su propio método. En lugar de usar todos los datos sobre la cantidad de infecciones en los primeros días tras la primera dosis, solo usaron el periodo de los días 15 al 21.
Con este método, la eficacia de la vacuna aumenta hasta un 89%. Pero llevando las cosas aún más lejos, los primeros siete días después de la segunda dosis (días 21-28), es del 92%.
Sin embargo, estos cálculos son controvertidos.
"La gente está muy interesada en este momento en ese gráfico en el artículo de Pfizer en el New England Journal of Medicine, donde muestran que debe haber algún tipo de beneficio de facto tan pronto como el día 14", dice Altmann.
"Eso no mide una respuesta inmune directamente, está usando una medida bastante burda de cuántas personas se han estado infectado".
El experto no le recomendaría a nadie que se considere a salvo tras 14 días de la primera dosis de la vacuna. "El gráfico es solo una forma de decir que 'algo está sucediendo'", dice.
Para la vacuna Oxford-AstraZeneca, las cosas son un poco diferentes.
En un artículo publicado en enero, los autores explican que la vacuna ofrece una protección del 64,1% después de una dosis estándar. Esto se compara con el 70,4% con dos dosis o, curiosamente, 90% en personas que han recibido media dosis seguida de una dosis completa.
Basándose en estos datos, el Comité de Vacunas británico ha estimado que, desde las tres hasta las 9-12 semanas después de la primera inyección, la vacuna previene alrededor del 70% de los casos graves de la enfermedad.
Debido a que el ensayo de fase tres incluyó dos intervalos entre la primera y la segunda dosis, incluido uno de seis semanas y uno más largo de 12 semanas, es posible decir con más certeza que la primera dosis puede continuar brindando cierta protección durante unos meses antes de la vacuna de refuerzo.
Según un documento que la empresa presentó al regulador de EE.UU., la vacuna Moderna puede proporcionar un 80,2% de protección después de una dosis, en comparación con 95,6% después de la segunda en personas de 18 a 65 años (un 86,4% en mayores de 65).
Al igual que con la vacuna Pfizer, todos los participantes en el ensayo de fase tres recibieron dos dosis de la vacuna o un placebo en 28 días, por lo que aún no se sabe si la inmunidad de una sola vacuna continuaría o dejaría de funcionar en esa etapa.
La vacuna CoronaVac fue desarrollada por Sinovac, una empresa biofarmacéutica con sede en China. Esta vacuna es inusual, ya que se ha probado de forma independiente en varios países y en todosse han dadoresultados diferentes.
Emiratos Árabes Unidos fue el primer país en probarla y afirmó que tiene un 86% de efectividad. Según investigadores de Turquía, la vacuna tiene una protección del 91,25%, mientras que los científicos de Indonesia han dicho que tiene una eficacia del 65,3%. El Instituto Butantan de Brasil mostró un 50,4% de efectividad.
Por el momento, nadie ha publicado datos sobre la eficacia de una dosis única; estas cifras solo se basan en dos, con un intervalo de 14 días.
Los resultados se han visto con cierto escepticismo porque se publicaron a través de comunicados de prensa, en lugar de una revista científica revisada por pares, como suele ser lo normal.
Sin acceso a más información sobre los métodos de prueba y los datos que se recopilaron, es más difícil para los científicos hacer sus propias evaluaciones de la validez de los resultados.
La vacuna rusa Sputnik V fue desarrollada por el Instituto de Investigación de Epidemiología y Microbiología Gamaleya en Moscú.
Al igual que las demás, esta vacuna se administra en dos dosis y, aparentemente, tiene una eficacia del 91,4% después de las dos rondas. Actualmente no hay información disponible públicamente sobre la eficacia de una sola dosis.
Nuevamente, estos resultados no se han publicado en una revista revisada por pares y, por lo tanto, es posible que no sean confiables.
A pesar del rápido aumento en el número de casos de covid-19 en su país, muchos rusos dudan de la seguridad y eficacia de la vacuna, según un informe del diario The Washington Post.
En la primera semana que se implementó en diciembre, las salas de espera de las clínicas estaban medio vacías. Más recientemente, el gobierno ruso anunció que estaba desarrollando una nueva versión, "Sputnik-Light", como una solución temporal a la escasez del original, la cual se administraría en una sola dosis, aunque aún no está claro qué tan protectora sería.
"Me comportaría exactamente como si no me hubiera puesto la vacuna todavía", dice Altmann. "No bajaría la guardia ni haría nada diferente".
Deborah Dunn-Walters, profesora de inmunología en la Universidad de Surrey, en Inglaterra, opina lo mismo.
"Hay un par de razones para eso", dice. "Una es que no vas a estar completamente protegido. Y otra es que aún no hay evidencia de que recibir la vacuna evite que contraigas el virus y lo transmitas".
Dunn-Walters explica que la eficacia de las vacunas se evaluó en gran medida observando si impedían que las personas desarrollaran síntomas, no si impedían que se infectaran con el virus.
"Y sabemos que es posible tener una infección asintomática", dice. "Todavía no hay evidencia de que una dosis o incluso dos de las vacunas existentes impidan que las personas transmitan el virus a otras personas".
"Los ensayos preclínicos habrían mostrado suficiente inmunidad después de una inyección", lo cual no ocurrió, dice Dunn-Walters, así que indicaron dos dosis.
De manera similar, durante los ensayos de fase tres, hubo más anticuerpos y células T en la sangre después de dos dosis que después de una.
Como explicó el director ejecutivo de Pfizer, Albert Bourla, sería un "gran error" omitir la segunda dosis, porque casi duplica la cantidad de protección que se obtiene.
Pfizer y BioNTech ya han pedido precaución, pues "no hay datos que demuestren que la protección después de la primera dosis se mantenga después de 21 días".
Es posible que la protección que las personas parecen tener desaparezca repentinamente después de ese punto; de hecho, esto no sería sorprendente en función de la forma en que normalmente funciona el sistema inmunológico.
Calcular de manera confiable cuánto tiempo podría durar la protección de una sola dosis se complica aún más por el hecho de que todas las vacunas aprobadas actualmente utilizan tecnología completamente nueva.
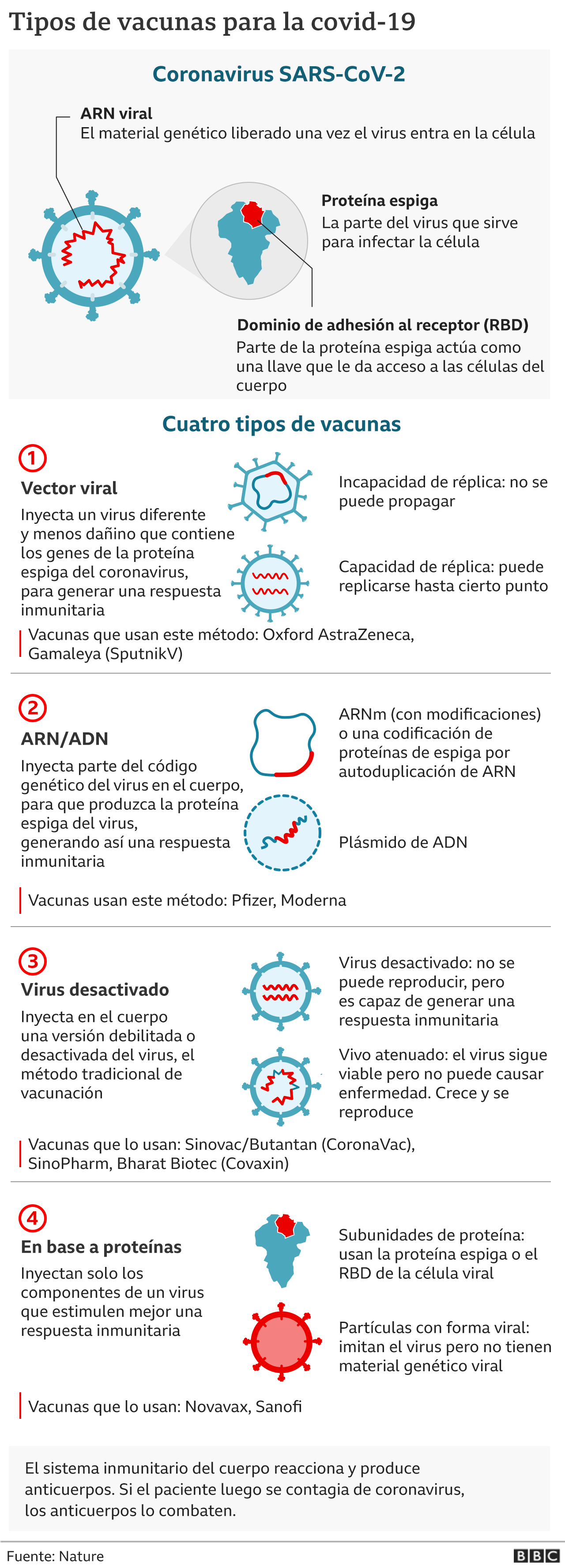
La de Oxford-AstraZeneca y la Sputnik-V involucran versiones modificadas de adenovirus.
El virus se modificó para las vacunas para que sea seguro y no pueda hacer más copias de sí mismo dentro de las células. Es capaz de enseñar al cuerpo a reconocer el coronavirus codificando las instrucciones para crear una característica que se encuentra en su superficie, la proteína espiga.
Aunque los adenovirus se han utilizado en vacunas contra el cáncer y terapia génica durante años, solo se habían utilizado una vez antes para prevenir una infección viral, el ébola.
Las versiones Moderna y Pfizer-BioNTech, por otro lado, son aún más pioneras. Ambas contienen innumerables fragmentos minúsculos de ARNm que, al igual que con la vacuna basada en adenovirus, codifican la proteína punta. Son únicas en su tipo.
Sin otras con qué compararlas, el mundo se encuentra en un territorio inexplorado.
Como Ronald Corley, profesor de microbiología en la Universidad de Boston, explicó recientemente, existen muchas incógnitas, como si funcionan igual de bien en personas de diferentes etnias y cuánto tiempo dura la inmunidad.
CoronaVac contiene partículas de coronavirus inactivadas. Este método es más común: el concepto de usar patógenos muertos en vacunas ha existido desde finales del siglo XIX.
Sin embargo, no está claro cuánto tiempo durará la inmunidad, ya que antes de la pandemia no se habían aprobado vacunas elaboradas con un miembro de esta familia de virus.
Por último, Dunn-Walters señala que la inmunidad tarda en desarrollarse, por lo que, independientemente de si una sola dosis de cualquiera de las vacunas para covid-19 ofrece protección, durante las primeras semanas no tendrás estarás más protegido.
"Hay una parte del sistema inmunológico que llamamos inmunidad innata, que responde de inmediato", dice Dunn-Walters. Esto ofrece barreras físicas a las infecciones, como la piel, así como ciertos tipos de glóbulos blancos y señales químicas.
Pero por lo general, esto no puede prevenir una enfermedad por sí solo y no se ve afectado por las vacunas.
"Así que también se necesita inmunidad adaptativa. Pero el problema con la inmunidad adaptativa es que, como su nombre lo indica, se adapta a los desafíos individuales de los patógenos".
Para que las vacunas tengan algún efecto, deben alentar al cuerpo y producir más células inmunitarias, algunas de las cuales a su vez producen anticuerpos. "Y esto lleva tiempo", dice Dunn-Walters.
Entonces, si bien el lanzamiento mundial de las nuevas vacunas puede ser emocionante, parece que la mayoría de nosotros tendremos que esperar un poco más antes de que podamos reanudar la vida normal.