La médica, investigadora y profesora con 60 años, es una experta internacional en ventilación mecánica, un método utilizado en el tratamiento de casos graves de Covid-19.

A mediados de abril, el reconocido patólogo de la Universidad de São Paulo (USP), Paulo Saldiva, habló en vivo por televisión sobre la epidemia del covid-19; no pudo evitarlo y comenzó a llorar frente a las cámaras.
"En ese momento, había personas que negaban la existencia o minimizaban el impacto de la enfermedad, así que fui a decirle a las gente que se cuidara porque nosotros en salud estábamos pagando un alto precio. Entonces recordé a Carmen y otros seres queridos y perdí un poco el control", le dice Saldiva, médico y profesor con 40 años de experiencia, a BBC News Brasil.
Para muchos en la comunidad de médicos que trabajan en los frentes de batalla contra el covid-19 en el país, el llanto de Saldiva no requería explicación.
La noticia de la hospitalización de la neumóloga Carmen Valente Barbas había circulado dentro y fuera de Brasil, sacudiendo la moral de las tropas en la guerra contra un enemigo poco conocido.
La médica de los hospitales Das Clínicas y Albert Einstein, investigadora y profesora con 60 años de edad y más de 35 años de carrera, es una experta internacional en ventilación mecánica, un método utilizado en el tratamiento de casos graves de covid-19.
Hija del neumólogo y ex profesora de la Facultad de Medicina de la Universidad de Sao Pablo (USP) João Valente Barbas, Carmen siguió los pasos de su padre. Se graduó de la USP y comenzó su doctorado en ventilación mecánica en 1995.
En 1998, se publicó un estudio clínico dirigido por ella y su colega Marcelo Amato en el New England Journal, una revista científica estadounidense de alto impacto.
Hasta entonces, las posibilidades de que un paciente con enfermedad pulmonar aguda muriera por ventilación mecánica eran grandes.
En su investigación, Carmen y su grupo plantearon la hipótesis de que la ventilación en sí podría perjudicar los pulmones de los pacientes.
"Estábamos estudiando ventilación mecánica en pacientes con síndrome de incomodidad respiratoria aguda, SDRA", le dice Carmen a BBC News Brasil. "En ese momento, la tasa de mortalidad por este síndrome era del 70%. Los que trabajaban en cuidados intensivos se desanimaban porque la mayoría de los pacientes morían".
En ese momento, explica, los pacientes con el síndrome eran ventilados con el mismo volumen corriente (el volumen de aire que entra y sale del pulmón durante la ventilación mecánica) utilizado en cirugías.
"En la cirugía, cuando aplicas anestesia general, intubas y ventilas al paciente. Pero el pulmón dañado por ARDS tiene una distensibilidad menor, es más difícil. Cuando pones un alto volumen corriente, genera presiones muy altas en el sistema sistema respiratorio y terminas dañando más el pulmón ".
Carmen y su grupo comenzaron a ventilar a los pacientes con un volumen corriente más bajo, entre otros ajustes.
Al final del estudio clínico, el número de muertes entre los pacientes tratados con la nueva técnica se redujo al 40%. En 2000, un gran estudio estadounidense confirmó, también en el New England Journal, que el enfoque del grupo de USP era mucho mejor.
Desde entonces, la tasa de mortalidad de pacientes con SDRA se ha reducido aún más, al 30%. Y el equipo dirigido por Carmen y Amato ganó una voz internacional, ayudando a transformar la ventilación mecánica en el mundo.
La técnica se conoce hoy como ventilación pulmonar protectora.
"Carmen y su equipo son uno de los líderes de la comunidad mundial (de intensivistas y neumólogos)", le dijo a BBC News Brasil el italiano Paolo Pelosi, médico de cuidados intensivos y profesor de la Universidad de Génova en Italia, colega y amigo de la médico durante 20 años.
El tratamiento de pacientes en unidades de cuidados intensivos (UCI) es complejo, por lo que se necesitan varias estrategias diferentes, explica.
"La técnica propuesta por Carmen es parte de un conjunto de enfoques discutidos y aplicados en el mundo".
Lo que Carmen nunca hubiera esperado es que algún día la salvarían con la misma técnica.
En marzo de 2020, los médicos brasileños comenzaron a darse cuenta de que el nuevo coronavirus era realmente peligroso.
"Al estudiar los virus durante muchos años, vimos que este nuevo virus es muy diferente, muy agresivo, sobrevive a temperaturas muy altas, lo que no es normal para los virus respiratorios", dice Carmen.
Cuenta que incluso escribió un artículo para la Sociedad Paulista de Terapia Intensiva alertando sobre Sars-Cov-2.
Debido a su edad y porque era hipertensa, Carmen estaba en el grupo de riesgo.
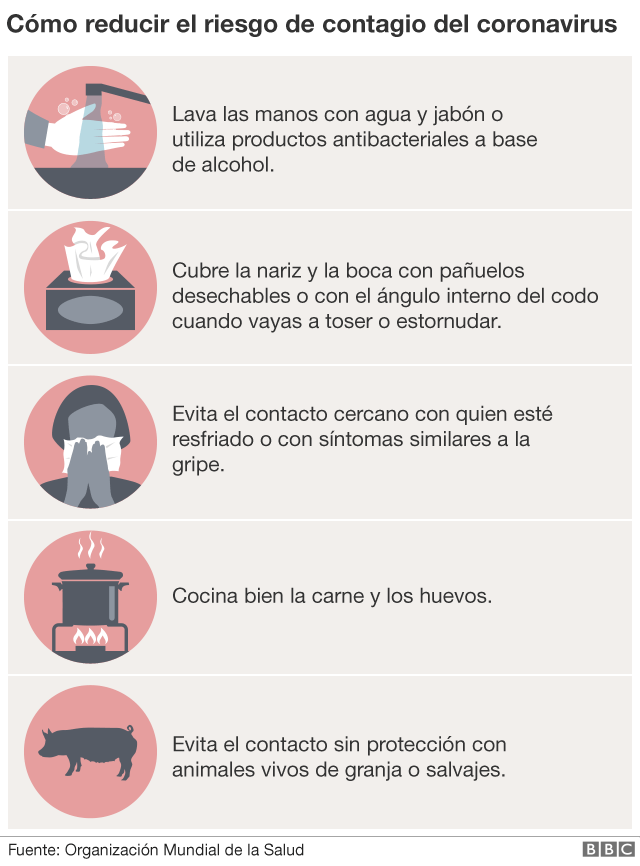
"Estaba tomando todas las medidas preventivas, cuidando a los pacientes con máscaras, sin permitir que se acercaran demasiado. Con mis colegas, fui una de las primeras en decir, 'no te acerques, mantengamos nuestra distancia'. Dejé de besar a los colegas, de darle la mano a los pacientes, siempre andaba con el gel de alcohol colgando de la bolsa".
Los primeros síntomas aparecieron el 19 de marzo.
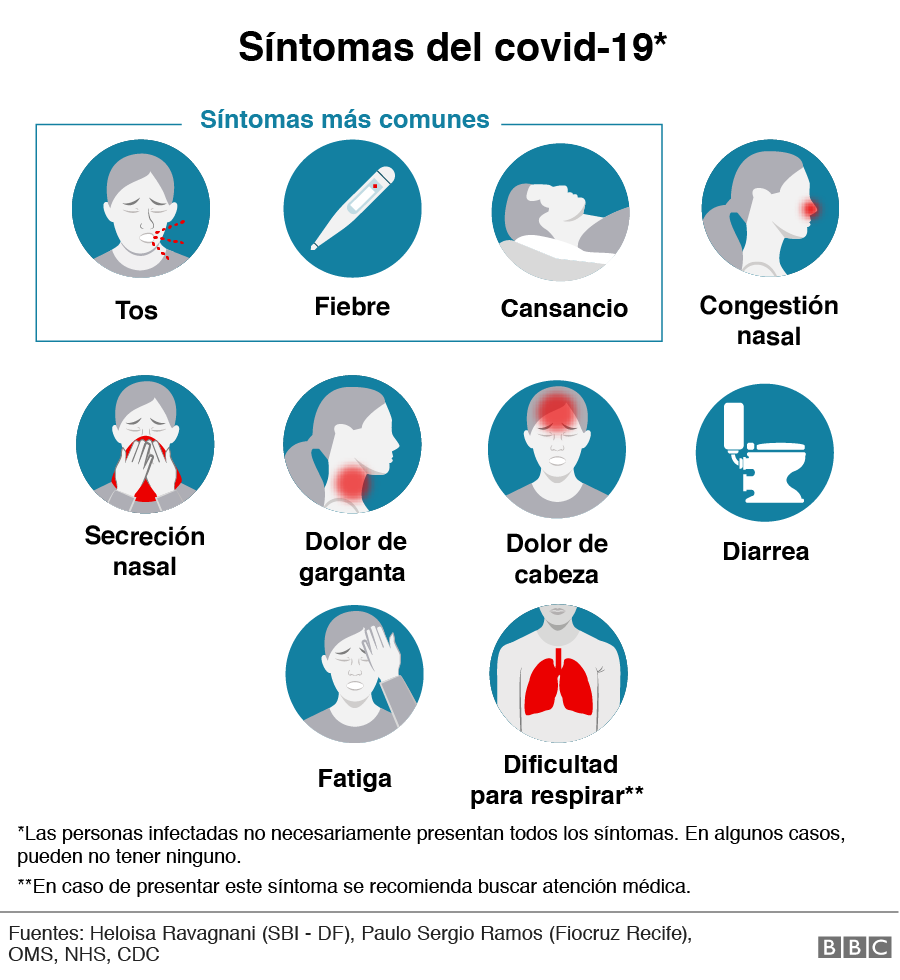
"Empecé a tener un poco de dolor de garganta, un poco de tos, un dolor corporal muy importante".
Ella no estaba cuidando a pacientes con coronavirus, pero comenzó a cansarse mucho.
"Todo lo que hacía me producía una fatiga absurda. 'Me está pasando algo extraño', dije".
Carmen fue al hospital para pedir que le hicieran la prueba. Sin los síntomas clásicos (no tenía fiebre ni oxígeno bajo), tuvo que insistir. La prueba se realizó el día 23. El resultado llegó el día 27: la doctora había contraído el covid-19.
"Lo vi en la computadora: positivo. Llamé a colegas pidiendo que me admitieran porque estaba muy cansada".
Carmen fue al hospital Albert Einstein, donde ha trabajado durante más de 30 años como intensivista. Inicialmente, su condición no era crítica, así que la enviaron a la enfermería. Pero como es común en pacientes con covid-19, su condición empeoró rápidamente.
"Fui hospitalizada el 27 de la noche. El 29 de la mañana, me llevaron a la UCI y me intubaron porque tenía una insuficiencia respiratoria grave".
Ella había dedicado su carrera a los pacientes, la enseñanza y la ciencia. Ahora Carmen confió su propia vida a la técnica que había ayudado a desarrollar y a los médicos que había entrenado.
"Fui a la UCI. Todos mis colegas ya estaban allí, gente conocida", recuerda Carmen.
"Cuando te sientes mal, quieres aliviarte. Estaba tan incómoda, tan sin aliento, que cuando me anestesiaron, me alivió".
Antes de perder el conocimiento, cuenta, escuchó las palabras de la anestesióloga Roseny Rodrigues: "Puede estar segura de que la cuidaremos bien".
Al frente del equipo que la intubaría y se encargaría de la ventilación mecánica de Carmen estaba un ex estudiante de doctorado de la médica, el intensivista y médico general de Río de Janeiro, Gustavo Faissol Janot. Ha trabajado con Carmen durante 16 años.
"Carmen siempre ha sido nuestra gran mentora. Verla enferma, necesitando intubación, fue uno de los momentos más difíciles, quizás el más difícil, de mi carrera", le dice Janot a BBC Brasil.
La presión sobre él era tan grande que Janot decidió abandonar la sala.
"En ese momento, dada mi proximidad con ella, pedí no estar presente en la intubación", dice.
"Cuando uno está emocionalmente involucrado con la persona, tiende a evitar realizar procedimientos invasivos porque puede cambiar la forma en que realiza el procedimiento y poner en riesgo al paciente", explica.
Roseny Rodrigues se hizo cargo de la tarea. Después de la intubación, Janot regresó a la UCI.
Ahora, de acuerdo con los principios de ventilación pulmonar protectora, era necesario ajustar el respirador para ventilar suavemente el pulmón de la paciente, evitando daños en el órgano, y monitorear cuidadosamente su progreso, las 24 horas del día.
Janot recuerda que fue difícil dormir esa noche.
"A las 3 de la mañana, me desperté y salté de la cama. Había soñado con Carmen diciendo: 've a revisar mis exámenes, no me dejes'. Así que fui a la computadora para revisar los exámenes en la madrugada".
Ese mismo domingo, en Génova, Italia, el colega y amigo de Carmen Paolo Pelosi recibió un mensaje en su teléfono celular.
"Todas las noches, hablaba con amigos de todo el mundo para averiguar cómo estaba evolucionando la pandemia", dice Pelosi. "En Italia, tuvimos covid-19 unos 25 días antes que los otros países, y yo estaba apoyando a mis colegas".
"Entonces, llegó un mensaje de un colega en Brasil. Era casi medianoche: Carmen fue hospitalizada y será intubada", recuerda Pelosi.
"Cuando tratas a un paciente, es como si estuvieras protegido, no te afecta. Es un recurso psicológico, una actitud que te permite reaccionar ante esa situación", explica. "Pero cuando le sucede a un amigo y colega, es como si te estuviera sucediendo a ti".
Gustavo Janot trata de explicar la sensación de consternación que afectó a muchos médicos, entre ellos, el experimentado Paulo Saldiva, el ex maestro de Carmen, que había llorado en el programa de televisión:
"Primero, por el tipo de persona que es, con buen corazón, incansable en la enseñanza y la ayuda", dice.
"Segundo, por lo que representa en ventilación mecánica. Tercero, porque ella es una de nosotros. Y nosotros, los médicos, en la línea del frente, estamos todos asustados".
Con la experiencia adquirida en más de 30 años de práctica e investigación, Carmen Valente era muy valiosa para los equipos de médicos que luchaban en la primera línea contra el covid-19. Y nadie podía contar con ella ahora.
"¿Quién no querría poder preguntarle qué hacer en ese momento?", dice Janot.
"Hoy tenemos una experiencia de meses. No solo nuestra, sino también de europeos, estadounidenses, canadienses. Hay un gran intercambio de información en la comunidad científica a este respecto", explica.
Carmen Valente dejó la ventilación mecánica después de una semana, pero permaneció hospitalizada por otros 18 días. En ese período, llovieron mensajes de alivio.
Una mañana, recibió una visita de su colega y amigo Marcelo Amato, que había seguido de cerca su caso.
"Recuerdo que ya estaba sin tubos y apareció al amanecer y habló conmigo. Me habló de los colegas internacionales que habían enviado mensajes. Me contó que un médico que siempre nos ayudó, que trabaja y vive en Miami, lloró como un niño cuando se enteró de que el coronavirus me tenía entubada".
Carmen fue dada de alta del hospital el 20 de abril. A principios de junio, sin secuelas, pero aún sometida a fisioterapia, regresó al trabajo.
Ella dice que no sabe cómo contrajo a covid-19, pero no cree que fue durante la atención.
"(Creo que pillé el virus de) alguien infectado asintomático y que se acercó mucho, o dentro del ascensor en el hospital", dice.
Por esto, todo cuidado es poco. Está tratando pacientes con coronavirus, y usa todo el equipo de protección personal.
"Ellos (los científicos) no están seguros de si la inmunidad que adquieres después de enfermarte es permanente y si te defiende si te expones a una carga muy alta (del virus)".
"A veces llego a lugares y la gente viene a besarme. Yo digo que no. '¡Pero si ya la tuviste!' Pero hasta que estemos seguros de las cosas, mantendremos el aislamiento".
Carmen bromea, diciendo que ella era "una especie de neurótica" después de su encuentro con el coronavirus.
"Creo que el gran problema con este virus es que no sabemos dónde está", reflexiona.
"No sabemos dónde están las personas asintomáticas que son positivas. Están circulando. Tenemos que hacer pruebas, diagnosticar quién tiene el virus y aislar a esas personas durante 14 días hasta que se reduzca la transmisión".
Invitada a dar una opinión sobre las políticas para combatir la pandemia en Brasil, Carmen hizo algunas recomendaciones.
Primero, necesitamos informar bien a la población.
"Los servicios de prensa y el gobierno tienen que ser muy transparentes. La gente ve que está ocurriendo un problema. No quieren ver la realidad de las cosas", dice.
"Es muy importante ver la realidad de las cosas y ser transparente".
"La población necesita comprender que tienen un virus altamente infeccioso, que el 5% evolucionará a la intubación. Solo el 5%".
"Creo que eso tranquiliza a la población. Pero necesitan saber que la enfermedad es un hecho".
Con la población haciendo su parte, queda por organizar mejor la atención y capacitar a los profesionales, comenzando con la detección de pacientes.
"El paciente con dolor corporal y fiebre no necesita ser hospitalizado, solo el 15% que tiene una afección respiratoria más grave debe ser hospitalizado", explica.
El siguiente paso es formar los equipos que intubarán y ventilarán el 5% de este grupo que necesitará ir a la UCI.
"Necesitamos personas que sepan intubar, que sean anestesistas", sugiere.
"También necesitamos radiólogos para hacer una ecografía de tórax y una tomografía para detectar quién tiene enfermedad pulmonar".
Finalmente, es necesario capacitar a los médicos de la UCI. "Necesitan saber que es grave y que hay algunas cosas que deben hacerse para prevenir una lesión pulmonar", explica.
Carmen dice que tanto en el Hospital das Clínicas como en Albert Einstein, la mortalidad entre los intubados -la cifra es de junio- fue inferior al 20%.
"Puedes aprender si tienes entrenamiento. Necesitas tener esta buena voluntad para entrenar", concluye.